Скарлатина
Опубликовано: 19.11.2017А Б В Г Д Ж З И Й К Л М Н О П Р С Т У Ф Х Ц Ч Ш Э Ю Я Что такое Скарлатина Что провоцирует Скарлатина Патогенез (что происходит?) во время Скарлатины Симптомы Скарлатины Диагностика Скарлатины Лечение Скарлатины Профилактика Скарлатины К каким докторам следует обращаться если у Вас Скарлатина
Что такое Скарлатина
Скарлатина – острое инфекционное заболевание, проявляющееся мелкоточечной сыпью, лихорадкой, общей интоксикацией, ангиной. Возбудитель болезни – стрептококк группы А. Заражение происходит от больных воздушно-капельным путем (при кашле, чихании, разговоре), а также через предметы обихода (посуда, игрушки, белье). Особенно опасны больные как источники инфекции в первые дни болезни. Краткие исторические сведения
Клиническое описание заболевания впервые сделал итальянский анатом и врач Д. Инграссиа (1564). Русское название болезни происходит от английского scarlet fever - «пурпурная лихорадка» - так называли скарлатину в конце XVII века. Стрептококковая этиология скарлатины, предполагавшаяся Г.Н. Габричевским и И.Г. Савченко (1905), доказана работами В.И. Иоффе, И.И. Левина, супругов Дик, Ф. Гриффта и Р. Лэнсфилд (30-40-е годы XX века). Большой вклад в изучение заболевания внесли Н.Ф. Филатов, И.Г. Савченко, А.А. Колтыпин, В.И. Молчанов и другие известные русские врачи.
Ломота в теле и температура 37.5
Л омота в теле и температура 37-38 могут быть вызваны серьезными заболеваниями как вирусного, так и другого характера. Нормальная температура тела человека в среднем 36,6.
Эта температура оптимальная для биохимических процессов, происходящих в организме. Но у некоторых людей в связи с их особенностями организма нормальная температура может быть и в пределах 36,6-37,4. Поэтому рекомендуется как можно скорее обратиться к врачу если озноб и температура выше 37,5.
Повышенная температура тела является защитной реакцией нашего организма на внутренний или внешний раздражитель, который вызывает воспаление.
Установление причин такого состояния организма, выявление сопутствующих симптомов помогут правильно поставить диагноз и вовремя начать необходимое лечение.
Если температура держится несколько дней и не поднимается выше 38 градусов, такое состояние называется субфебрильным. В большинстве случаев врачами не рекомендуется применять медикаментозное лечение, чтобы снизить ее.
Считается, что организм должен справится самостоятельно. Лечить прежде всего необходимо причину его вызвавшую.
Ломота в теле чаще всего бывает из-за простудных заболеваний, интоксикации организма и нарушения внутренних обменных процессов.
В результате возникших нарушений болевой сигнал передается через рецепторы нервной системе. Человек чувствует боль и неприятную ломоту в теле. Общее его состояние резко ухудшается.
Причины
Состояние, когда ломит все тело и температура выше нормы может быть вызвано несколькими серьезными причинами:
Диатез у детей: фото, причины, симптомы, лечение, профилактика
Диатез у детей – одно из самых распространённых аллергических заболеваний на первом году жизни. Красные пятна, шелушащаяся кожа, зудящие чешуйки, опрелости заставляют малыша страдать.
Симптомы и признаки диатеза встречаются у детей постарше. При неправильном лечении, постоянном влиянии провоцирующих факторов после 15 лет заболевание перерастает в нейродермит.
Причины возникновения аллергии
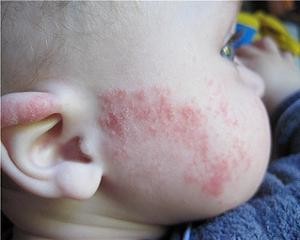
Основная причина – пищевая аллергия. Учёные выяснили: диатез может развиться даже у плода в утробе матери. Употребление продуктов, опасных для детского организма, может привести к аллергическим реакциям у ребёнка ещё до рождения.
Информация к размышлению
Малыш, страдающий диатезом, вызывает жалость. Родители, наоборот, часто заслуживают порицания. Многие взрослые по незнанию или халатности вредят здоровью малыша. Часто ребёнок получает пищу, запрещённую в его возрасте, продукты, порождающие тяжёлую реакцию организма. Некоторые малыши мучаются из-за плохого ухода за нежной кожей.
Провоцируют раздражение кожных покровов:
шоколадные конфеты; продукты с консервантами, красителями; чупа-чупсы; клубника, малина; цитрусовые; сладости; экзотические фрукты.Дорогие родители! Помните: шоколадки, яркие конфеты на палочке с красителями, «Киндер-сюрпризы», которые за обе щеки уплетает годовалый малыш, обязательно приведут к аллергическим реакциям. Педиатры рекомендуют забыть о шоколаде до трёхлетнего возраста.
Помните – конфету, шоколадку в руки малышу даёте вы, отвечаете за последствия для малыша тоже вы. Берегите здоровье ваших детей!
Какая должна быть реакция манту: норма у детей и взрослых
Реакция Манту широко используется в медицине для определения инфицирования человека туберкулезом. Инъекции проводят преимущественно в детском возрасте начиная с 12 месяцев. Поэтому многие родители интересуются, для чего проводится и насколько безопасна прививка Манту.

Какая норма Манту у ребенка и взрослого?
Многие интересуются, какого размера должна быть Манту. Выраженность иммунного ответа зависит от возрастной группы ребенка, временем вакцинации против туберкулеза. Нормальная реакция Манту у ребенка в 12 месяцев – папула 10-17 мм.
Выделяют следующие нормы туберкулинодиагностики:
Дети 2-6 лет, папула не превышает 10 мм; Дети в 6-7 лет, характерно возникновение отрицательного или сомнительного иммунного ответа. Дети 7-10 лет, размеры папулы в норме достигают 16 мм, если ребенку была введена вакцина БЦЖ; Дети 11-13 лет, характерно угасание иммунного ответа, поэтому «пуговка» не превышает 10 мм; Дети 13-14 лет, появляется отрицательная или сомнительная реакция. Требуется проведение ревакцинации.У взрослых проба Манту в норме должна быть отрицательной. Возможно небольшое покраснение и развитие папулы не более 4 мм в диаметре.

Какие бывают результаты пробы?
Спустя 2-3 дня после инъекции туберкулина врач должен оценить полученные результаты. При нормальной реакции Манту на руке едва заметна небольшая точка (встречается лишь в редких случаях у современных детей) или появилось красное пятнышко.
В зависимости местной реакции результат может быть:
Отрицательным. Полное отсутствие воспаления на месте введения туберкулина свидетельствует об отсутствии контакта с микобактериями туберкулеза. Также это может говорить о давнем контакте с возбудителем туберкулеза, когда организм успешно поборол инфекцию; Положительным. На месте введения препарата появляется воспаление и небольшое уплотнение – папула. Для оценки иммунного ответа организма изменяют именно образовавшуюся «пуговку». Положительная реакция Манту может возникнуть при заражении ребенка туберкулезом или вследствие введения вакцины БЦЖ. При этом выделяют слабовыраженную реакцию, когда размер папулы не превышает 9 мм, среднюю – не более 14 мм, выраженную – 15-16 мм. Возможно развитие гиперергической реакции, когда «пуговка» превышает 17 мм в диаметре. Такое состояние сопровождается развитием гнойников, омертвлением тканей, увеличением близкорасположенных лимфоузлов; Сомнительным. Проба Манту считается сомнительной, если возникло покраснение без образования папулы. В подобных случаях гиперемия обычно не превышает 4 мм. Данный результат расценивают как отсутствие туберкулеза.Что такое энтеробиоз: симптомы, лечение и профилактика у детей
Энтеробиоз – это глистная инвазия. Ежегодно около 59 млн человек умирает от паразитарных заболеваний и бактериальных инфекций. Среди них на долю гельминтоза приходится треть случаев. Острицей часто заражаются дети, поэтому энтеробиоз – распространенная детская инфекция. По оценке Всемирного банка, экономический ущерб от заболевания выражается крупной цифрой со многими нулями.
В Российской Федерации на долю пострадавших от инвазии приходится около 10 миллионов человек, большая часть – несовершеннолетние, у них паразитирует около 15 видов глистных червей. Самые распространенные гельминтозы у детей:
Последние клинические наблюдения указывают на повышение роста токсокароза, что связывают с активным внедрением в практическое здравоохранение современных диагностических тест-систем. Энтеробиоз – самый распространенный гельминтоз (90%). На втором месте аскаридоз – частота около 8%. На остальные инвазии приходится около 2% случаев. Повышенная заболеваемость в сельской местности, где население контактирует с животными.
Возникновение у человека
Чтобы понять, что такое энтеробиоз, рассмотрим жизненный цикл возбудителя в организме больного. Через две недели после попадания внутрь ЖКТ из личинок выходят взрослых особи. Живут они около 100 дней в верхней части толстого кишечника, нижних отделах тонкой кишки. Особенности развития энтеробиоза у человека:
попадание личинок в ЖКТ с загрязненной водой, пищей; через 15-25 дней из личинки выходит половозрелая особь; ночью самка выползает из ануса и откладывает яйца на ткани промежности; при несоблюдении гигиены возможно аутозаражение.

Размеры личинки – 2-5 мм, яйца – 15-25 мкм, зрелой особи – 8-13 мм. Особенности жизненного цикла гельминта позволяют оперативно диагностировать инвазию. С помощью липкой ленты с наружных покровов вокруг ануса берется соскоб, готовится препарат и анализируется под микроскопом. При обнаружении яиц острицы диагноз считается достоверным. Клинические симптомы энтеробиоза развиваются при попадании личинок в кишечник. Выделение гиалуронидазы приводит к воспалению стенки. Одновременно вбрасываются и другие агрессивные ферменты – протеины, лектиноподобные соединения. Вещества запускают местное воспаление.
У ребенка реакция на появление чужеродных агентов повышена за счет гиперреактивности иммунитета. При паразитировании острицы выделяются простагландины, другие медиаторы воспаления, что приводит к увеличению слизи, нарушению физиологических процессов пищеварения. Состояние опасно для ребенка из-за потери массы тела, ухудшения всасывания частиц пищи. Взрослая особь приводит к механическому раздражению стенки кишечника с кровоизлияниями, эрозиями, язвенными дефектами. К повреждению присоединяется кишечная инфекция, что изменяет клиническое течение патологии.
Скарлатина у взрослых

Возбудитель скарлатины у взрослого человека — это бета-гемолитический стрептококк, путями передачи которого являются, как правило, воздушно-капельный либо контактный, вызывая на теле человека характерную сыпь, интоксикацию, поражение ротоглотки. Базисные лекарственные препараты, использующиеся для лечения скарлатины у взрослых — это антибактериальные средства. Последствия скарлатины у взрослых могут быть достаточно серьезными (развитие ревматических осложнений, пневмоний, отитов), если скарлатина не диагностируется своевременно и не назначается верная тактика лечения. У больного, перенесшего скарлатину, формируется иммунитет на всю жизнь.
Причины скарлатины у взрослых
В качестве источника данного заболевания выступает больной человек (ребенок или взрослый), а также носитель данной бактерии. Гемолитический стрептококк попадает в организмы людей, активно заселяет и размножается в слизистой оболочке носоглотки, зева. Также известны случаи его выделения из открытых ран, из гнойного отделяемого во время развития отитов, синуситов и других заболеваниях. Возбудитель хорошо переносит воздействие высоких температур, устойчив к замораживанию. Основной особенностью данного заболевания считается то, что оно относится к токсин-опосредованным, то есть в процессе заражения и развития заболевания патогенез основан непосредственно на влиянии на организм человека токсинов, продуцируемых возбудителем, в результате чего оно сопровождается достаточно тяжелой интоксикацией. Скарлатинозный токсин Дика, синтезируемый стрептококком, характеризуется высокой цитотоксичностью и пирогенностью, что приводит к всевозможным клеточным изменениям и развитием ответной реакции организма на возбудителя в виде увеличения температуры. Также возбудитель достаточно сильно и активно воздействует на иммунитет человека, вызывая значительное угнетение иммунитета организма.
Колит кишечника: симптомы и лечение у взрослых

При колите (воспалении кишечника), симптомы характеризуются наличием крови, слизи в испражнениях, болями в животе, тошнотой и ложными позывами к дефекации. В большинстве случаев развивается его хроническая форма, а также неспецифический язвенный колит кишечника неясной этиологии, при этом слизистая кишечника становиться склонной к изъязвлению.
Причины возникновения
Почему развивается колит кишечника, и что это такое? Острый колит у взрослых нередко протекает одновременно с воспалением тонких кишок и желудка. Чаще всего возбудителями острого колита являются болезнетворные микроорганизмы.
Хронический колит может развиваться при наличии очагов инфекции в желчном пузыре, поджелудочной железе и других органах, анатомически связанных с кишечником, а также при длительном однообразном питании, систематическом употреблении в пищу в большом количестве трудноперевариваемой пищи, злоупотреблением острой пищей, алкоголем.
Факторы риска , которые приводят к развитию колита кишечника у взрослых:
Инфекция (дизентерия, сальмонеллез, туберкулез , хронические инфекции, лямблиоз , амебиаз, гельминтозы ). Лекарственные средства (длительный прием антибиотиков, слабительных, лекарств в форме суппозиториев, частые клизмы). Пищевые или химические отравления. Проникновение в кровь компонентов, которые убивают полезную кишечную микрофлору. Стресс, нарушение распорядка дня. Действие токсических веществ (соли тяжелых металлов, ртуть, свинец, мышьяк и др.). Нарушение кровообращения. Тоже является основательной причиной для развития проявлений колита, потому что в результате дефицита крови организм, часто неспособен самостоятельно побороть раздражитель и избавиться от вредных компонентов. Алиментарный фактор (употребление грубой, недостаточно термически обработанной пищи, нерегулярное и неполноценное питание, еда «всухомятку», недостаточное поступление пищевых волокон, частое употребление острой, соленой, копченой, жирной пищи, алкоголя).К обострению колита чаще всего приводят: употребление пищевых продуктов, раздражающих толстую кишку или вызывающих аллергические реакции (маринадов, консервов, цитрусовых, капусты, огурцов и др.), переутомление, эмоциональные перегрузки, перегревание, прием больших доз антибактериальных препаратов.

Лечение кандидоза кишечника у детей и взрослых: медикаменты, народные средства, диета
Размножение в кишечнике патогенных грибков вызывает кандидоз, который начинает распространение по всему организму. Изначальный рост флоры Candida в толстом и тонком кишечнике приводит к проникновению грибков в кровь и поражению ими важных органов. Вылечить грибковую инфекцию мочеполовой системы, почек, лёгких возможно при подавлении микоза в самом источнике заражения. Назначение антимикотиков, пробиотических и пребиотических препаратов, применение народных средств проводится с учётом глубины процесса, возрастной категории, противопоказаний, состояния иммунной системы больных.
Кандидоз кишечника — причина для беспокойства?
Кандидоз кишечника означает патологические изменения, в основе которых — активное размножение грибков Candida в отделах кишечника, поражающих слизистую оболочку. Если заболевание не лечить, грибок распространяет свою вредоносную деятельность на другие ткани и органы – желудок, печень, гениталии, бронхиальное дерево, поджелудочную железу, лёгкие, почки, селезёнку.
Изначально популяции грибков постоянно находятся в кишечнике, не принося вреда. Но при падении иммунитета и создании условий, непригодных для жизнедеятельности полезных бактерий в кишечнике, грибки дают взрывной массовый рост, превращаясь в патогены, опасные для всего организма.
Факторы риска для возникновения грибков Candida
Среди общих факторов, предварительно располагающих кишечник к появлению кандидоза, следует выделить:
Низкую иммунную защиту. Несбалансированный приём пищи. Активную, продолжительную терапию антибактериальными препаратами, которая приводит к угнетению полезной микрофлоры кишечника с одновременным избыточным размножением Candida.
Симптомы бронхиальной астмы на ранних стадиях
Астма – это болезнь дыхательных путей, которым, по статистике, страдает каждый десятый взрослый житель Европы. У заболевания сложная классификация. Так, принято подразделять бронхиальную астму на формы и стадии.

Формы бронхиальной астмы
Клинико-патогенетическая классификация форм бронхиальной астмы имеет особое значение для диагностики и лечения заболевания.
Форм заболевания выделяют два:
инфекционно-аллергическую (общепринятое сокращение – И); неинфекционно-аллергическую (ее также называют атопической и сокращают как А).Инфекционно-аллергическая астматическая болезнь диагностируется довольно часто, буквально в половине случаев заболевания. Ее симптомы возникают у человека, который только что или в недавнем прошлом переболел инфекционной болезнью дыхательных путей. Инфекционный возбудитель, ослабляя защитные силы организма, как будто готовит почву для проникновения внешнего аллергена и его воздействия на воспаленную слизистую бронхов. Кроме того, продукты жизнедеятельности бактерий и сами эти микроорганизмы могут вызвать серьезную аллергическую реакцию.
В таком случае симптомы инфекционной болезни сменяются симптомами сужения просветов бронхов. Приступы удушья в этом случае неинтенсивные, они начинаются постепенно и сопровождаются кашлем с отделением некоторого количества мокроты. У больного может подняться температура.
Чтобы вылечить астму инфекционно-аллергической природы, необходимо выявить место дислокации инфекции. Обычно, это бронхи или легкие (бронхит, туберкулез, прочее). Реже очаг инфекции находится в верхних дыхательных путях или органах других систем, например, почках или желчном пузыре.
Неинфекционно-аллергическая ( атопическая) астмавозникает из-за сбоя в работе иммунной системы и возникновения гиперчувствительности бронхов к определенным раздражителям. При вдыхании аллергена организм отвечает бронхоспазмом, у человека начинается приступ удушья.
Вызывать гиперчувствительность бронхов может абсолютно любой аллерген, чаще всего это пыльца растений или тополиный пух, шерсть животных, пыль, табачный дым, гарь, химические средства, парфюмерия, прочее. У больного возникают такие симптомы: кашель различной интенсивности, свистящее дыхание, одышка, учащение дыхания, ощущение боли и сдавленности в груди.
Для лечения заболевания необходимо выявить спровоцировавший его раздражитель и провести его гипосенсибилизацию.
Если атопическая астма протекает в легкой форме, при длительном отсутствии контакта с аллергеном случается ремиссия.

Выделяют также бронхиальную астму смешанной формы – развитию заболевания, в данном случае, способствуют аллергический и неаллергический (физическая нагрузка, холодный воздух, прочее) факторы. По статистике, бронхиальная астма смешанная форма средней степени тяжести – самый распространенный предварительный диагноз пациентов, поступающих в пульмонологические отделения больниц.
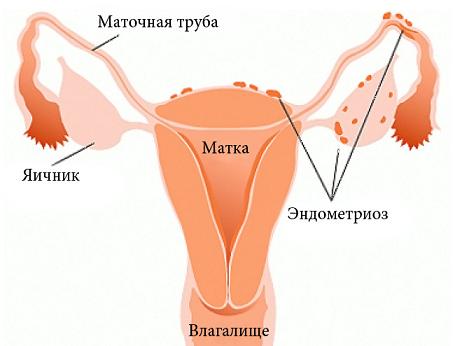
Эндометриоз: причины, симптомы и лечение. Как лечить эндометриоз

Это одно из самых загадочных женских заболеваний. Несмотря на то, что этот диагноз выставляется достаточно часто, вопрос – что же это за болезнь, зачем и как ее лечить, часто остается без ответа. А как быть, если женщина с эндометриозом планирует беременность – надо ли что-то предпринимать в этом случае?
Статистические данные показывают, что эндометриозом в той или иной форме страдают до 30% женщин репродуктивного возраста.
Что это такое: причины возникновения
Почему возникает эндометриоз, и что это такое? Причины заболевания не установлены и остаются предметом споров. Предложены многочисленные гипотезы эндометриоза, но ни одна из них не стала окончательно доказанной и общепринятой.
Одна из теорий указывает на процесс ретроградной менструации, когда часть менструальной ткани проникает в брюшную полость, врастает в нее и увеличивается. Генетическая теория выдвигает точку зрения, что в генах некоторых семейств содержатся зачатки эндометриоза и, таким образом, члены этих семейств предрасположены к заболеванию эндометриозом. Есть также теория, объясняющая возникновение эндометриоза тем, что ткань, пораженная эндометриозом, распространяется на другие части организма через лимфатическую систему. Другие считают, что остатки ткани из той фазы, когда женщина находилась в зачаточном состоянии, могут впоследствии развиться в эндометриоз, или что часть этой ткани, при известных условиях, не теряет способности к размножениюВероятность заболевания повышается при:
частых воспалениях половых органов; опухолях ( миоме матки ); тяжелых родах; операциях на матке; абортах; анемии ; употреблении алкоголя; курении; излишней «любви» к продуктам, содержащим кофеин; нарушениях в работе органов эндокринной системы (щитовидной железы, надпочечников, гипоталамуса, гипофиза, женских половых желез); пониженном иммунитете.Несмотря на данные исследования, реальная частота эндометриоза неизвестна, связано это с тем, что в большинстве случаев заболевание протекает бессимптомно и его очень сложно диагностировать.
Поэтому регулярно проходите профилактический осмотр у врача-гинеколога. Особенно важно это тем, у кого были любые операции на матке (аборты, кесарево сечение, прижигание эрозии шейки матки и т.д.). Своевременное диагностирование – залог успешного лечения без последствий.